73歲“無痛取卵”? 國家醫保局披露違法違規案例
大數據時代,任何違法違規行為都難逃“數據慧眼”。日前,依托全國統一的醫保信息平臺,國家醫保局精準查處多起異常數據典型案例,做到發現一起、查處一起、整改一起,醫保數據對監管的賦能作用持續凸顯。
神秘未知醫生大量開藥
常規藥品數據監測發現,某名醫生開具煙酰胺總金額高于全國平均水平200余倍。異常數據引起醫保部門關注,迅速組織監管力量對相應醫院醫保結算數據作重點篩查,發現較多疑點數據,醫保基金飛檢組隨即入駐。
檢查發現,煙酰胺開方量異常由“數據質量塌方”造成。該院上傳的部分住院費用數據,開單醫生處未填寫真實醫生姓名,而是在數據處理中被填充為“未知”。數據上傳國家醫保信息平臺后,該院多位“未知”醫生匯總的煙酰胺開方量觸發異常報警,暴露定點醫療機構數據填報不規范和數據校驗機制缺失的疊加問題。
飛檢組堅持實事求是,向被檢醫院及當地醫保部門反饋數據問題并要求整改,未作處罰。對檢查發現的其他違法違規使用醫保基金問題,依法依規作出處理。
高齡老人開展輔助生殖
日常數據監測發現,某醫院為73歲老人開展“無痛取卵”,另一醫院則為86歲老人開展“試管內受精”。發現問題后,醫保部門當天派出人員現場核實。

核實發現,73歲老人本為開展“無痛胃腸鏡”,但醫生在填寫診斷時僅輸入“無痛”二字,在下拉選項中誤選“無痛取卵”。86歲老人所患疾病本為“腎功能衰竭”,由于首字母“SGNSJ”與“試管內受精”相同,醫生在填寫診斷時僅輸入首字母,又未仔細查看下拉選項,導致錯誤發生。
檢查人員現場指出問題,要求定點醫療機構完善數據校驗機制,助力醫務人員準確填寫診療信息,向醫保部門上傳準確數據,避免浪費監管資源。
批量開方暴露問題線索
醫保基金監管數據分析發現,某醫生存在一分鐘內為不同病人開具多份司美格魯肽處方情況。醫保基金飛檢組按線索進駐檢查,精準查處涉嫌偽造病歷等違法違規行為。
檢查發現,某醫藥代表收斂數十人社保卡,使用這些參保人身份到醫院就診,該醫生明知其冒名就醫,仍長期配合為其開具診斷為糖尿病、二甲雙胍用藥療效不佳、建議使用司美格魯肽的門診復診處方。醫藥代表隨后前往某定點零售藥店集中刷卡,使用門診統籌基金購買大量司美格魯肽注射液。飛檢組進一步調取部分參保人歷史就診記錄,發現部分參保人從未有糖尿病史或糖尿病用藥記錄。
醫院對照檢查發現問題開展全面自查,對該醫生作出暫停延聘程序、待崗培訓和扣罰個人績效等措施。涉嫌違法問題已移交相關部門進一步查處。
男病女治觸發邏輯矛盾
醫保基金監管數據分析發現,某醫院百余名男性患者出現宮腔鏡使用費項目結算記錄,觸發性別與診療項目邏輯矛盾預警。醫保基金飛檢組按線索進駐檢查。
經現場核驗醫院信息系統和費用清單,問題出在編碼對應錯誤上:醫院在錄入“輸尿管鏡”服務項目時,本應正確匹配國家與本地項目代碼,生成地方醫療服務項目代碼,并上傳醫保中心用于結算。但實際操作中,卻誤將“輸尿管鏡”的本地編碼與“宮腔鏡”本地編碼混淆,導致地方代碼關聯錯誤,在醫保系統中錯誤生成了“男性患者接受宮腔鏡檢查”的異常記錄。需要說明的是,患者實際接受的是輸尿管鏡治療,相關收費也符合標準,但由于代碼對應錯誤,在數據層面出現了明顯矛盾。
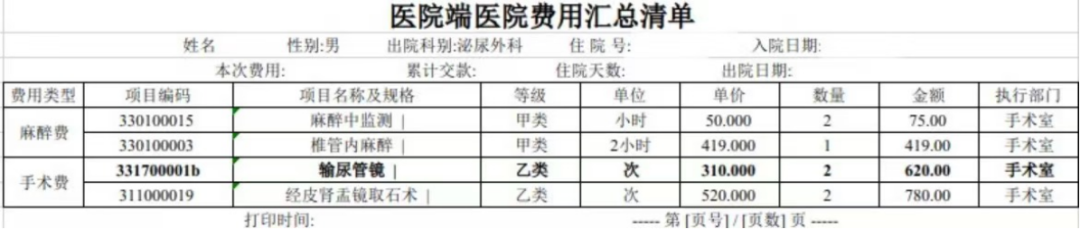
醫保基金飛檢組核查確認醫保基金未受損失,要求醫院立即整改技術問題。當地醫保部門針對定點醫療機構信息化建設組織相關培訓,在全市范圍內開展自查自糾,進一步推動精準貫標。
筑牢數據質量防線
上述案例揭示出,部分定點醫藥機構在日常管理最基礎也最關鍵的環節——數據質量管理上仍存在短板。數據質量稍有偏差,就會自動觸發醫保警訊,引發醫保現場飛檢,最終導致醫保監管和醫藥機構管理成本的雙重浪費。
定點醫藥機構作為數據質量的第一責任人,要強化數據上傳前的嚴格審核、日常動態校核,發現問題要及時處理,將風險消除在源頭。各級醫保部門需發揮技術優勢,完善智能監控與交叉校驗機制,構建問題發現、提醒、處理的閉環管理體系。定點醫藥機構、醫保部門應緊密協作,分別把好“入口關”“監測關”,共同守護群眾“看病錢”“救命錢”。(來源:國家醫保局)
- 相關閱讀:
-
中國海軍三型艦載機在福建艦成功完成起降訓練2025-09-23健全犯罪嫌疑人、被告人身份審查工作機制 “兩高一部”發布意見2025-09-29福建發布酒店民宿收費“十標清”“十不得”指引 規范市場保權益2025-09-23
- 新聞 娛樂 福建 泉州 漳州 廈門
-
- 禮頌盛世 共譜華章——全國舉辦多彩文化活動歡度2025
2025-10-04 11:01 - 各地交通運輸部門出招,讓假期出行“電力”更足
2025-10-04 10:58 - 哈馬斯回應美國“20點計劃” 特朗普:立即停止轟炸
2025-10-04 10:57 - 創紀錄!“蛟龍”號在北極成功完成10余次載人深潛
2025-10-04 10:54 - 臨時撥款法案在參院再度受阻 美政府“停擺”將繼續
2025-10-04 10:54 - “十四五”期間我國農業發展方式全面綠色轉型取得積極
2025-10-04 10:53 - 國務院安委辦部署開展廢棄礦洞排查封堵整治和嚴厲打擊
2025-10-04 10:51
- 禮頌盛世 共譜華章——全國舉辦多彩文化活動歡度2025
- 猜你喜歡:
-
美媒:美將為烏遠程襲擊俄能源設施提供情報2025-10-03國家電影局、科技部等聯合印發通知開展“跟著電影做科普”專項行動2025-09-26法國逾50萬人罷工反對政府財政緊縮方案2025-09-19
-
評論(73歲“無痛取卵”? 國家醫保局披露違法違規案例)
